Otras
patologías, generalmente menos frecuentes.
La
tolerancia de la arritmia va a depender de varios
hechos:
- Frecuencia
cardíaca que se establezca.
- Del
origen de la taquicardia; sea ella
supraventricular o ventricular.
- Del
estado previo de la función ventricular.
- De
la presencia o no de coronariopatía.
- Existencia
previa o no de valvulopatía.
- Otras
patologías asociadas.
Cómo
se tratan.
Este
es el punto más polémico, pues hay varias opciones
terapéuticas adecuadas. Estas dependen tanto de la
repercusión hemodinámica, de la tolerancia del
paciente frente a una arritmia, de los medios terapeúticos
con los que se cuenten, así como de la experiencia y
de la preferencia del profesional.
- TRATAMIENTO
ETIOLOGICO Y DE LOS FACTORES DESENCADENANTES.
- TRATAMIENTO
ELECTRICO
- TRATAMIENTO
FARMACOLOGICO.
- MANIOBRAS
VAGALES.
Tratamiento
Etiológico
Los
objetivos son:
- Eliminar
o neutralizar la causa desencadenante.
- Controlar
los factores que por si solos pueden llevar a una
arritmia, como pueden ser:
- alteraciones
hidroelectrolíticas: hipopotasemia,
hipomagnesemia.
- transtornos
del equilibrio ácido-base.
- hipoxemia.
- farmacológicas:
drogas que prolongan el QT, adrenérgicos,
digitálicos, teofilina.
- Causas
físicas:
- mecánicas:
catéteres (venosos, electrodos).
- eléctricas:
malfuncionamiento del marcapasos, cables
a tierra de los equipos, otras causas de
riesgo eléctrico.
Tratamiento
de las patología de fondo.
- cardiopatías:
- cardiopatía
isquémica
- insuficiencia
cardíaca
- aneurismas
ventriculares
- valvulopatías
- patologías
respiratorias:EPOC
- T.E.P.
- Hipetiroidismo
- Feocromocitoma
Tratamiento
eléctrico.
En
la sala de emergencia se realizan estos procedimientos
que se pasan a enumerar. (Tabla 1)
|
PROCEDIMIENTO
|
CUADRO
CLINICO
|
|
Cardioversión
|
Fibrilación
auricular.
Flutter auricular.
Taquicardia paroxística supraventricular.
Taquicardia ventricular. |
|
Desfibrilación
|
Fibrilación
ventricular. |
|
Marcapaso
permanente
|
BAVC
BAV tipo Möbitz II
ENS |
|
Marcapaso
transitorio.
|
BAV
farmacológico
I.A.M.
Algunas taquicardias. |
Cardioversión
Consiste
en un choque eléctrico sincronizado que causa una
despolarización global, instantánea, pasajera de la
mayor parte de las fibras cardíacas. Interrumpe los
circuitos de re-entrada y establece una homogeneidad
eléctrica permitiendo así al nódulo sinusal tomar
el comando de la actividad cardíaca, pues es el
primero en recuperarse después de la despolarización.
La cardioversión se realiza con corriente continua
directa y debe estar sincronizada para evitar la fase
vulnerable de la excitabilidad ventricular. Tal
maniobra permite reconvertir a un ritmo sinusal los
cuadros de taquiarritmias (ventriculares y
supraventriculares).
Desfibrilación
Su
objetivo final es interrumpir la fibrilación
ventricular, permitiendo al corazón retomar un ritmo
cardíaco eficaz.A
diferencia de la cardioversión, para desfibrilar se
utiliza una corriente directa no sincronizada,
despolarizando en forma simultánea todo el miocardio
permitiendo al nódulo sinusal (u otro marcapaso
potencial) retomar el control del ritmo cardíaco.
Marcapaso
Es
necesario recurrir a la implantación de un marcapaso
para modificar las frecuencias cardíacas bajas a fin
de recuperar un ritmo cardíaco que permita mantener
los parámetros hemodinámicos útiles para el
paciente. Recupera tanto el ritmo cardíaco como
homogeiniza los tiempos de repolarización.Otra
indicación del marcapaso es en el tratamiento de
algunas taquiarritmias. En
la emergencia la indicación que prevalece es la del
uso de marcapasos transitorios.
Marcapaso
transitorio.
- Tipos.
- Marcapaso
transvenoso.
Consiste
en la estimulación endocárdica de aurícula
y/o ventrículo derecho. Es el método de
estimulación más estable pero requiere
entrenamiento del operador y un tiempo para
obtener una estimulación efectiva. Si se
necesita estimulación inmediata se debe
iniciar tratamiento farmacológico (atropina o
isoproterenol) o estimular con métodos más rápidos
(marcapaso transcutáneo o marcapaso transtorácico).
- Marcapaso
externo transcutáneo.
La
estimulación se hace por electrodos externos
a través de la pared torácica intacta. Es el
método más rápido, fácil y menos invasivo
de la estimulación cardíaca. Es de
preferencia en aquellos pacientes en que se
hizo previamente tratamiento trombolítico.
- Marcapaso
transesofágico.
Es útil únicamente para la estimulación
auricular.
- Marcapaso
transtorácico.
Consiste en la colocación de un electrodo
bipolar en el ventrículo derecho mediante
punción transtorácica con trócar. Fue
desplazado por el marcapaso transcutáneo.
- Marcapaso
epimiocárdico.
Se coloca bajo visión directa en el
epicardio. Su uso habitual es en el
post-operatorio de cirugía cardíaca y puede
usarse en toracotomías abiertas en
traumatismos penetrantes de tórax.
-
Indicaciones
del marcapaso transitorio.
- BRADICARDIAS
CON COMPROMISO HEMODINAMICO
- BLOQUEO
A-V DE SEGUNDO GRADO TIPO MÖBITZ II.
- BLOQUEO
A-V COMPLETO
- INFARTO
AGUDO DE MIOCARDIO:
- I.A.M.
de cara posterior.
- Bloqueo
A-V de 2º. Grado tipo Möbitz II.
- Bloqueo
A-V de 3er. grado (completo)
- I.A.M.
de cara anterior.
- Bloqueos
de rama agudos (apareciendo en el
curso del I.A.M.)
-
Bloqueo
bifascicular agudo.
- BCRD
con HBAI o HBPI* .
- BDR
O BRI con PR prolongado.
- BDR
alternando con BRI.
- BRI
en derivaciones de los miembros con
BRD en precordiales.
- Bloqueo
A-V de 3er. grado completo (BA – VC).
- Cardioversión
eléctrica en la enfermedad del nódulo
sinusal.
- Bloqueo
A-V o bloqueo de rama recién instalados
en endocarditis de válvula aórtica.
- Sobredosis
de fármacos (betabloqueantes, digital,
amiodarona, verapamil, diltiazem, sotalol)
- Sobre
estimulación para tratamiento de
taquiarritmias supraventriculares o
ventriculares.
Glosario
de abreviaturas:BCRD:
bloqueo completo de rama derecha
BCRI: bloqueo completo de rama izquierda
HBAI: hemibloqueo anterior izquierdo
HBPI : hemibloqueo posterior izquierdo
Contraindicaciones:
El
uso de marcapasos está contraindicado en los cuadros
de hipotermia ya que pueden precipitar fibrilación
ventricular.
Tratamiento
farmacológico.
Los
fármacos de uso habitual en emergencia en nuestro
medio son básicamente los que se pasan a detallar sin
que signifique que puedan utilizarse otros.
Se
pasan a enumerar los mismos, ellos son: lidocaína,
amiodarona, diltiazem, verapamil, adenosina,
metoprolol, atenolol, esmolol, atropina, cloruro de
potasio, sulfato de magnesio, difenilhidantoína,
digoxina.
Dicho arsenal terapéutico será utilizado en forma,
tiempo y secuencia de acuerdo a los diferentes cuadros
clínicos.
También se puede
seguir la clasificación de fármacos antiarrítimos
de VAUGHAN – WILLIAMS (modificada), que se basa en
una clasificación electrofisiológica.
Dicha
clasificación es:(Tabla 2)
| Bloqueantes
de la corriente rápida de sodio. |
A
|
quinidina
procainamida
disopiramida
ajmalina
|
|
B
|
lidocaína
difenilhidantoína
mexiletina
tocainida |
|
C
|
flecainida
encainida
propafenona |
| Betabloqueantes |
propanolol
atenolol
metoprolol
esmolol |
| Prolongan
la duración del P de A |
amiodarona
sotalol
tosilato de bretilio |
| Bloqueantes
de la corriente lenta de calcio |
verapamil
diltiazem |
En
los sindromes de pre-excitación es necesario
hacer las siguientes precisiones sobre los fármacos a
utilizar.
1)
se deben prescribir aquellos fármacos que
disminuyen la conducción y aumentan el período
refractario efectivo sobre los fascículos accesorios.
El arsenal terapeútico está conformado por las
siguientes drogas: quinidina y procainamida (Clase Ia),
propafenona y flecainida (Clase Ic), amiodarona y
sotalol (Clase III).
2)
las drogas que bloquean la conducción sólo a
nivel del nódulo A-V están contraindicadas en las
taquicardias antidrómicas, fibrilación auricular y
el aleteo auricular, pues pueden precipitar una
fibrilación ventricular. Estas drogas son: digitálicos,
betabloqueantes, verapamil y diltiazem.
Los
fármacos antiarrítmicos frente a otros recursos
terapéuticos ofrecen las siguientes ventajas:
- Fácil
disponibilidad.
- Facilidad
en su administración.
- Menores
costos.
- Interrumpen
y suprimen las arritmias.
Ver
anexo I con la preparación de los fármacos para su
administración.
Maniobras
vagales.
Existen
varias maniobras que aumentan el tono vagal: masaje
del seno carotídeo, inducción del vómito, compresión
ocular (debe descartarse por el alto riesgo que
presenta de producir desprendimiento de retina),
inmersión brusca de la cabeza en agua fría, maniobra
de Valsalva, etc..De
todas ellas, la aconsejada en la del masaje del seno
carotídeo.
Masaje
del seno carotídeo. Es
una maniobra útil tanto del punto de vista diagnóstico
como terapéutico. Produce un incremento del tono
parasimpático por lo que se ve enlentecida la
conducción hacia el nódulo aurículo-ventricular.
Técnica
a utilizar.
El
paciente debe estar acostado y la cabeza girada hacia
el lado opuesto del seno carotídeo que se vaya a
estimular. Debe hacerse en forma unilateral con
un máximo de cinco segundos de duración, bajo
control electrocardiográfico, previa colocación de
una vía venosa periférica debiendo tener disponible
atropina y lidocaína para su uso inmediato. La
maniobra, de ser necesario, puede repetirse
luego de varios minutos de la primera (con o sin
administración de fármacos). Esta maniobra debe ser
evitada de efectuarse en ancianos.
Contraindicaciones.
Se
encuentra contraindicada en pacientes con antecedentes
de patologías cerebro-vasculares, soplo carotídeo,
hipersensibilidad del seno carotídeo y enfermedad del
nódulo sinusal.
Resultados
obtenidos según el tipo de taquiarritmia.
- TAQUICARDIA
SINUSAL: disminución transitoria de la frecuencia
cardíaca
- FIBRILACION
Y FLUTTER AURICULAR: produce una disminución
pasajera de la respuesta ventricular, que permite
a menudo el diagnóstico de flutter.
- TAQUICARDIA
AURICULAR O DEL NODULO A-V DE ORIGEN RECIPROCANTE:
puede terminar el episodio. Si es inefectivo se
mantiene la frecuencia de la taquicardia.
- TAQUICARDIA
DE LA UNION A-V o AURICULAR DE ORIGEN ECTOPICO:
permanece incambiada, pudiéndose observar alguna
onda P bloqueada.
- TAQUICARDIA
VENTRICULAR- generalmente no hay respuesta a la
maniobra.
Debe
sospecharse disfunción del nódulo sinusal frente a
pausas mayores de tres (3) segundos de duración al
ceder la crisis.
Conducta
frente a una arritmia
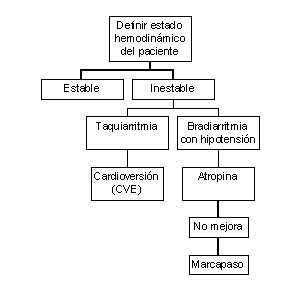
SITUACIONES
QUE REQUIEREN OTROS TIPOS DE TRATAMIENTOS:
- TORSADES
DE POINTES
- INTOXICACION
DIGITALICA
Taquicardia
con QRS ancho.
Pueden
corresponder a una taquicardia ventricular o a una
supraventricular. Con
ésta pueden haber dos posibilidades:
- sin
participación de vía accesoria con bloqueo de
rama previo o funcional (taquicardia
supraventricular, fibrilación auricular y flutter
auricular).
- con
participación de vía accesoria: sindrome de pre-exitación.
Las
taquicardias con complejo ancho, en principio, deben
tratarse como taquicardias ventriculares, siendo difícil
en emergencia distinguir los distintos tipos de
taquicardia. Las ventriculares son las más
frecuentes, en un orden del 75 %. Existen criterios
para tratar de identificar el tipo de taquiarritmias,
el más conocido es el algoritmo de Brugada y col.
(organigrama)
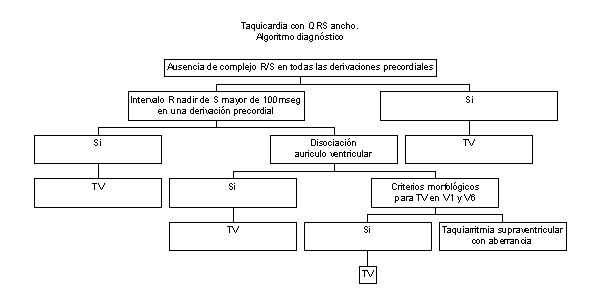
Taquicardia
de complejo ancho de tipo indeterminado.
- Inestable:
Cardioversión (CVE)
- Estable:se
trata como si fuera una taquicardia ventricular.Ante
la duda diagnóstica no hacer VERAPAMIL, DILTIAZEM,
DIGITALICOS ni BETABLOQUEANTES.
LIDOCAINA
EN BOLO DE 1
a 1,5 mg/kg.
LIDOCAINA
(2º. BOLO) DE 0,5 A 0,75 mg/kg.
ADENOSINA
6 mg. rápido de l a 3 segundos.
ADENOSINA
12 mg. rápido.
Si
hay un complejo QRS:
- Estrecho
o fino:
- Administrar:
- Verapamil.
- Diltiazem.
- Betabloqueantes.
- Digoxina.
- Ancho:
Si
fracasa el tratamiento farmacológico: cardioversión.
Taquicardia
ventricular
Se
define como aquella que presenta tres latidos
ventriculares consecutivos.Se clasifican:
POR
SU MORFOLOGIA:
- MONOMORFA
- POLIMORFA
- con
QT prolongado
- sin
QT prolongado
POR
SU DURACION:
- NO
SOSTENIDA (cede espontáneamente a los 30 sgs.)
- SOSTENIDA
(duración > 30 sgs. o produce
alteración hemodinámica que necesita
cardioversión eléctrica (CVE).
POR
SU PRESENTACION:
- Formas
esporádicas en relación a procesos agudos.
- Formas
crónicas recidivantes.
Taquicardia
ventricular monomorfa sostenida con repercusión
hemodinámica.
- Cardioversión
eléctrica (CVE) previo a un bolo de lidocaína a
1mg/kg I/V.
- Corregir
factores desencadenantes.
- Seguir
con goteo de lidocaína de 1 a 2 mg/min. A los 10
min hacer otro bolo de 0.5mg/kg y continuar con el
goteo.
Taquicardia
sostenida sin repercusión hemodinámica
- Hacer
bolo de lidocaína 1mg/kg.
- Mantener
infusión de lidocaína 1 a 2 mg/min. A los 10
minutos hacer otro bolo de 0.5mg/kg y continuar
con el goteo.
- Ante
el fracaso del tratamiento, hacer amiodarona en
infusión de 150 a 300 mg en 10 minutos y luego
seguir con infusión de 1mg/min hasta una dosis
total de 800 a 1200mg.
Arritmia
ventricular no sostenida.
- Extrasístole
ventricular: adquieren importancia desde el punto
de vista terapéutico cuando son frecuentes,
polimorfas o presentan el fenómeno R/T.
- Taquicardia
ventricular no sostenida.
Tratamiento:
- Corregir
factores desencadenantes.
- Tratar
la cardiopatía de base.
- Corregir
el trastorno hemodinámico.
- Se
tratan si son sintomáticas: betabloqueantes o
lidocaína.
- Si
requieren tratamiento crónico: betabloqueantes.
- Cuando
además se presentan durante la evolución de un
infarto agudo de miocardio el tratamiento debe
completarse con: lidocaína durante 12 a 24 horas
o betabloqueantes si no hay contraindicaciones.
Arritmias
ventriculares malignas.
- Taquicardia
ventricular sostenida.
- Fibrilación
ventricular.
Una
vez controlado el episodio agudo y descartados los
casos esporádicos provocados por:
- Infarto
agudo de miocardio.
- Alteraciones
hidroelectrolíticas.
- Drogas
tóxicas.
Consultar
con electrofisiólogos para determinar tratamiento
profiláctico definitivo.
Tratamiento
definitivo.Antes de
establecer el tratamiento definitivo se debe
re-evaluar al paciente en base a:
- Evaluación
cardiológica
- Funcional:
- Características
de la arritmia a través de:
- Holter.
- Estudio
electrofisiológico.
Opciones
terapéuticas:
- Farmacológicas:
- Selección
de fármacos según:
- Holter.
- Estudio
electrofisiológico.
- Empírico.
- Desfibrilador
automático implantable.
- Ablación
transcatéter.
- Cirugía.
- Combinación
de métodos.
Se
describen otras situaciones de alteración del ritmo
cardíaco que requieren otras considerciones terapeúticas,
como se señalara cuando se describió la conducta a
seguir frente a una arritmia.
Taquicardia
ventricular polimorfa.Tratamiento:
I) SIN
QT PROLONGADO
Se debe hacer tratamiento causal de la isquemia miocárdica.
Se administrará amiodarona o lidocaína.
II)
CON QT PROLONGADO
II
a) CONGENITO (ADRENERGICO DEPENDIENTE)
El tratamiento es:
- Betabloqueantes.
- Marcapaso
(si es necesario en algunos casos).
- Recesión
del ganglio estrellado izquierdo.
II
b) ADQUIRIDO (BRADICARDIA DEPENDIENTE)
Pueden producirse por diferentes
mecanismos:
- PROARRITMIA:
el tratamiento será con sulfato de magnesio
intravenoso, marcapaso y la suspensión de fármacos
pro-arrítmicos.
- HIPOKALEMIA:
se administrará sulfato de magnesio intravenoso,
cloruro de potasio intravenoso y se tratará la
causa desencadenante de la hipopotasemia.
BRADIARRITMIA:
se indicará el implante de marcapaso y en forma
transitoria se acelerará la frecuencia cardíaca con
isoproterenol o atropina.
Factores
etiológicos que prolongan el intervalo QT.
ALTERACIONES
NUTRICIONALES:
- Dietas
líquidas proteícas.
- Anorexia
nerviosa.
BRADICARDIAS:
- Bloqueo
A-V
- Bradicardia
sinusal
- Pausa
post-extrasistólica
ENDOCRINOPATIAS:
- Hipotiroidismo
- Patologías
que cursan con hipopotasemia.
FARMACOS
- Antiarritmicos:
- Clase
Ia – quinidina, procainamida, disopiramida.
- Clase
Ic - encainida.
- Clase
III – sotolol, amiodarona.
- Antibióticos
y quimioterápicos (los de uso más frecuente):
- Macrólidos
- Trimetropin-sulfametoxazol
- Ketoconazol
- Algunas
fluorqinolonas.
- Pentamidina
- Cloroquina
- Amantadina
- Antihistamínicos
(anti H1):
- Procinéticos:
- Psicofármacos:
- Triciclícos
- Tetraciclícos
- Halloperidol
- Fenotiazinas
NEUROLÓGICAS.
- Hemorragias
sub-aracnoidea, intracraneanas.
- Traumatismo
encéfalo-craneano.
- Encefalitis.
TRASTORNOS
ELECTROLITICOS:
- Hipopotasemia
- Hipomagnesemia
TOXICOS:
- Insecticidas,
órganos fosforados y arsénico.
De
la extensa lista de causas de prolongación del
intervalo QT, las más frecuentes son los producidos
por fármacos (incluídas las interacciones farmacológicas)
y los trastornos electrolíticos.
Intoxicación
digitálica.
La
intoxicación digitálica es otra situación en la
cual se producen arritmias graves que determinan un
tratamiento específico.
Se puede presentar
INTOXICACION DIGITALICA: por sobredosis del fármaco,
por insuficiencia renal o por factores que aumentan la
sensibilidad del miocardio al digital.
Tratamiento.
- Suspender
digitálicos.
- Suspender
diuréticos si hay hipopotasemia.
- Anticuerpos
monoclonales (Fab).
- Contraindicado:
cardioversión.
Aumentan
la sensibilidad al digital:
- Hipopotasemia.
- Hiperpotasemia.
- Hipomagnesemia.
- Hipoxemia.
- Acidosis.
- Hipercalcemia.
- Hipocalcemia.
- I.A.M.
- Miocarditis.
- Hipotiroidismo.
- Pacientes
>70 años.
- Pacientes
con baja masa muscular.
- Insuficientes
renales.
La
gravedad de la intoxición digitálica está dada por
las arritmias que provoca.
Arritmias
digitálicas.
Extrasistolía
y taquiarritmias.
Taquicardia
auricular con bloqueo.
Tratamiento.
ClK I/V 20 mEq. (1.5 g ClK) en 250 c.c. S.G.
5 % en l hora, seguir con infusión de ClK a razón
de 100 mEq. en 24 horas.
Con
excepción de:
- Insuficiencia
renal
- Potasemia
>
5 mEq./litro
- Bloqueo
A – V (el aumento de la concentraciónde potasio
puede aumentar el bloqueo A-V).
D
P H --- 250 mg. en 100 c.c. de S.F.
a pasar entre 25 – 50 mg/m.
Puede repetirse a los 10 minutos.
Dosis máximas: 500 mg. en l hora o 1.000
mg. en 24 hrs.
Seguir con 125 mg. I/V cada 8 horas diluído en
100 c.c. de suero fisiológico.
ÓLIDOCAINA
-- Dosificación habitual.
SI HAY HIPOMAGNESEMIA -- Hacer
SO4Mg2 I/V. Bradiarritmias.
- ATROPINA
0.5 mg. I/V cada 5 minutos, máximo 2 mg.
- MARCAPASO
TRANSITORIO
Taquicardia
paroxística supraventricular.Inestable:
cardioversión eléctrica.Estable:
- Maniobras
vagales (masaje del seno carotídeo).
- Adenosina
según como se describe en el Anexo I.
- Con
complejo fino y buena presión arterial:
diltiazem o verapamil según se describe en el
Anexo I.
La
maniobra de masaje carotídeo como la administración
de los fármacos pueden repetirse a los 10 minutos.
Existen otras opciones terapeúticas: amiodarona,
digital, betabloqueantes.
Fibrilación
auricular. Es
la arritmia más frecuente junto con las extrasístoles
y su prevalencia aumenta con la edad y es la única
arritmia que emboliza. PREVALENCIA:
- 0,2
% de 25 a 35 años
- 3
a 4 % de 55 a 64 años
- 5
a 9 % de 62 a 90 años
Fibrilación
auricular con embolias.
- 22%
de las fibrilaciones tienen embolias.
- Las
fibrilaciones auriculares crónicas embolizan: 5%
por paciente y por año y con el aumento de la
edad.
- Presentan
fibrilación auricular: 17% de los pacientes con
A.V.E y 75% con embolia periférica.
- El
riesgo de A.V.E es 6 veces mayor en pacientes con
fibrilación auricular.
Objetivos
terapéuticos.
- Controlar
la frecuencia ventricular.
- Conversión
a ritmo sinusal y mantenimiento del
mismo.
- Prevención
de embolias.
En
algunos casos fibrilación auricular con menos
de 48 horas de instalada los dos primeros
objetivos son simultáneos; en otros casos la
fibrilación auricular de más de 48 horas de evolución,
dichos objetivos deben plantearse por separado y se
hace mprescindible atender al tercer objetivo (anticoagular
) .La anticoagulación en emergencia se inicia con
heparina sódica por víia endovenosa con 1000 a 1200
U/hr., debiendo llevarse el Tiempo de Howell o el KPTT
entre el doble y el triple del valor inicial .Otrofactor
a tener en cuenta en la decisión terapéutica es la
fibrilaciónn auricular que se presenta con complejos
QRS anchos. La cual puede deberse a las siguientes
causas:bloqueo
de rama previo, conducción aberrante
dependiente de la frecuencia, sindrome de pre-exitación.
En este último caso existe riesgo de fibrilación
ventricular y se encuentran contraindicados los
siguientes fármacos : digitálicos, betabloqueantes,
diltiazem y verapamil .
Esquema
terapéutico.
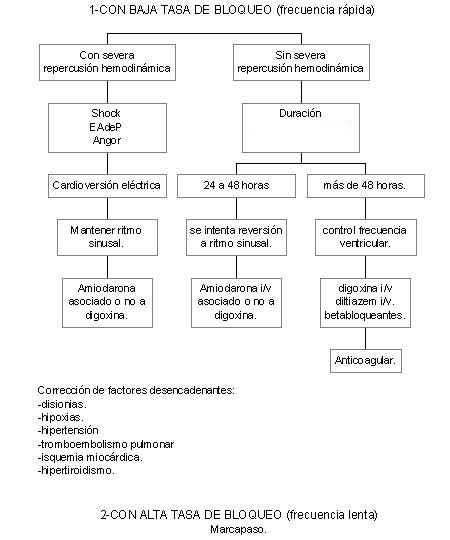
Flutter
auricular.
Es
otro trastorno del ritmo, a nivel auricular, y que se
presenta con menor frecuencia que la fibrilación
auricular, tiende a ser inestable evolucionando hacia
la fibrilación auricular o revirtiendo a ritmo
sinusal. El tratamiento puede ser, dependiendo el
cuadro clínico: Si
presenta repercusión hemodinámica la CVE
sincronizada se realiza con baja energía,
generalmente 50 joules, si fracasa se repite con una
intensidad de 200 joules con lo cual revierte casi en
el 100 % de los casos.Si
hay buena tolerancia clínica se hace tratamiento
farmacológico similar al descrito para la fibrilación
auricular.Si la evolución del flutter auricular es
superior a las 48 horas está discutida la necesidad
de anticoagular, dado que la complicación tromboembólica
es muy baja y la motilidad auricular es mejor que en
los cuadros de fibrilación auricular. Si es paciente
es portador de una insuficiencia cardíaca previa o
aurículomegalia importante se puede anticoagular
previamente al intento de revertir el ritmo cardíaco
a sinusal. Salvo en los dos casos descriptos no se
plantea el beneficio con la anticoagulación.
Anexo
I. Fármacos: preparación y vías de administración.
La
administración de cualquiera de los fármacos
requiere efectuar monitorización electrocardiográfica.
ADENOSINA:
dosis inicial 6 mg. IV en bolo en 1 a 3 segundos,
seguido de 20 c.c. de suero fisiológico, si no hay
respuesta repetir con una administración de 12 mg.,
en iguales condiciones. Se administra tanto con fines
diagnósticos como terapeúticos.
AMIODARONA:
dosis inicial 5 mg./kg. peso IV, seguido de 800 a
1.200 mg. en 24 horas. Hay diversos esquemas posológicos
con similares resultados terapeúticos.ATENOLOL: dosis
inicial 5 mg. IV en 2 minutos. Se puede repetir la
misma dosis no superando los l5 mg. IV en los 15
minutos siguientes. La dosis de mantenimiento es de
100 mg./día por VO.
ATROPINA,
SULFATO: dosis inicial de 0.5 mg.-1 mg. IV cada 5
minutos no superando los 3 mg. (dosis total).
DIFENILHIDANTOINA:
dosis inicial 250 mg. en 100 c.c. de suero fisiológico
a pasar entre 25 a 50 mg./minuto. La dosis máxima es
de 500 mg. en 1 hora o l gr. en 24 horas.La
dosis de mantenimiento es de l25 mg. en 100 c.c. de
suero fisiológico cada 8 horas.
DIGOXINA:
dosis inicial 0.25 a .050 mg. IV seguido de 0.25 mg.
IV cada 4-8 horas, no superando la dosis de 1 mg. en
24 horas. La dosis de mantenimiento se inicia después
de 24 horas del uso de la vía parenteral. Se
administran 0.25 mg./día VO, con controles clínicos,
electrocardiográficos y de dosificación en sangre
del fármaco.
DILTIAZEM:
dosis inicial 0,25 mg./kg. IV a administrar en 2
minutos, seguido de una infusión de 5 a 15 mg./hora
de acuerdo a la frecuencia cardíaca del paciente.
Como adventencia importante se remarca el que no debe
superarse la dosis de 15 mg./hora ni mantener la
infusión por más de 24 horas.
ESMOLOL:
dosis inicial 0,5 mg./kg. IV, seguido de una infusión
de 0.05 mg./kg./minuto, ajustándose de acuerdo al
efecto terapeútico deseado. Se señala que las
ampollas de esmolol tienen 2,5 gr. en 10 ml. La dilución
debe hacerse para obtener una concentración de 10 mg./ml.
(2,5 gr. en 250 c.c. de suero glucosado al 5 %).
ISOPROTERENOL:
preparar una solución de 1 mg. en 250 c.c. de suero
glucosado al 5 % (4 mcgr./ml). Se inicia el
tratamiento con una infusión de 2 mcgr./minuto con
control de la frecuencia cardíaca, pudiendóse
administrar hasta un máximo de 10 mcgr/minuto de
acuerdo a la respuesta clínica.
LIDOCAINA:
dosis inicial 1 - 1.5 mg./kg. en bolo hasta 100 mg.
dosis total, seguido de una infusión de 1 a 2 mgr./minuto,
administrando una dosis suplementaria de 0.5 mg./kg. a
los 10 minutos de iniciado el tratamiento.MAGNESIO,
SULFATO DE: dosis inicial de 1 a 2 gr. IV. (l gr. es
igual a 8 mEq). Si hay déficit de magnesio se usa una
infusión de 0.5 – 1 gr./hora durante 24 horas.
METOPROLOL:
dosis inicial 5 mg. IV en 2 minutos. Se puede repetir
la misma dosis no superando los l5 mg. IV en los 15
minutos siguientes. La dosis de mantenimiento es de
100 mg./día por VO. POTASIO, CLORURO
DE: se prepara una solución que contenga no más
de 80 mEq./litro. Las dosis a administrar varían de
acuerdo a los valores de la potasemia y de la situación
clínica del paciente no superando los 100 mEq./día y
los 20 mEq./hora.
(1 gr.
de ClK equivale a 13,5 mEq.)
PROPANOLOL:
iniciar con una dosis de 1 mg. IV cada 2 minutos pudiéndo
llegar a administrar hasta 5 mg. en 10 minutos. No
debe repetirse la administración del fármaco en un
lapso inferior a 4 horas.
VERAPAMIL:
administrar 2 a 5 mg. IV en 2 minutos. Si no se
obtiene una respuesta adecuada se repite entre los 15
a 30 minutos de 5 a 10 mg. IV. Como esquema terapeútico
alternativo se puede hacer 5 mg. IV cada 15 minutos
hasta llegar a 30 mg. de ser necesario.
Bibliografía.
American
Heart Association: Reanimación cardiovascular
avanzada. 2ª. Edición. 1997. Barrero,
C.M.; Piombo, A.C.: El paciente en la Unidad
Coronaria. 1ª. Edición Panamericana. Bs. As. 1997
Dantzker,
D.P.; Scharf, S.M.: Cuidados Intensivos
Cardiopulmonares. 3ª. Edición. Mc Graw Hill
Interamericana. México. 1ª. Edición español 2000.
Ginestal
Gómez, R.J.: Cuidados Intensivos. 1ª. Edición ELA
Madrid. 1991.
González
Zuelagaray, J.: Arritmias cardíacas. 1ª. Edición.
Intermédica. Bs.As. 1996.
Iturralde,
T.: Arritmias cardíacas. 1ª. Edición. Mc Graw Hill
Interamericana. México. 1997.
Kastor,
J.A.: Arrythmias. 2ª.Edición. Saunders. Philadelphia.
2000.
Khan,
M. G.:Cardiac Drug Therapy. 5ª.Edición. Saunders.
London. 1999.
Pacin,
J. et al.: Terapia Intensiva. 3ª. Edición.
Panamericana. Bs. As. 2000.
![]()